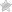Полинейропатия верхних нижних конечностей — что это такое, лечение и симптомы
Нейропатия являются полиэтиологическим заболеванием, т.е. причиной его могут выступать разнообразные факторы. Среди наиболее распространенных выделяют следующие:
- травматическое повреждение: возникает в результате действия физических факторов (разрыв, разрушение, сдавление), экстремальных температур, ионизирующего излучения, электрического тока и т.д.;
- аутоиммунные процессы: нейропатия развивается в результате того, что иммунная система организма распознает элементы нервных волокон в качестве чужеродных и продуцирует вещества, направленные на их разрушение (хроническая воспалительная полинейропатия);
- токсическое повреждение химическими веществами (мышьяк, свинец), лекарственными средствами (амиодарон, цитостатики);
Одной из наиболее частых нейропатий является алкогольная.
Патологическое влияние на весь организм, обусловленное крайне большим поражением обширной сети периферических нервных корешков, межпозвоночных спинальных ганглий и нервных сплетений, вызывает ряд гетерогенных (различных по генезису) заболеваний под общим названием – полинейропатия (ПНП).
Характеризуется симметричным поражением моторно-сенсорных функций с дистальной локализацией с постепенным распространением проксимально.
Полинейропатия — что это такое?
Проявляется питательными, сосудистыми расстройствами и периферическим параличом в виде потери чувствительности – ПНП нижних и верхних конечностей (по типу «перчаток, носков, гольфа и т.д. по восходящей»).
В зависимости от определенных функций нервных поражений, заболевание проявляется несколькими разновидностями:
- Если, к примеру, патологическому влиянию подверглись нейроны, отвечающие за двигательные функции, это проявляется у пациента затрудненной, либо утраченной способностью к движениям. Такую полинейропатию называют моторной.
- Сенсорная форма обусловлена поражением нервных волокон, контролирующих чувствительность.
- Патологическое воздействие на вегетативные нейроны (вследствие гипотермии, атонии), вызывает недостаточность нервной регуляции функций внутренних органов.
Нарушения обусловлены двумя видами нервного поражения – демиелинизирующей (поражается оболочка нерва) и аксональной (нарушения в осевом цилиндре нерва).
Аксональный вид отмечается при всех формах заболевания с разницей в превалировании двигательных расстройств, либо чувствительных. При этом виде болезни, часто диагностируется полинейропатия алкогольная.
Ее провоцирует не только длительность принимаемого алкоголя, но и его качество, поскольку именно некачественные напитки содержат множество вредных для организма токсических веществ.
Генезис патологических влияний, способных вызвать обширные поражения в периферических нервах обусловлен множеством факторов.
- Это могут быть определенные наследственные генетические нарушения, провоцирующие развитие ПНП;
- Сбои в обменных процессах. Сюда можно отнести уремию и СД, характеризующихся высоким уровнем продуктов белкового обмена в крови.
- Нарушения иммунных функций, проявляющихся усиленной выработкой антител, атакующих собственную нервную систему.
- Системные патологии, провоцирующие развитие вегетативной полинейропатии.
- Опасные бактериальные, либо вирусные инфекции.
- Интоксикация вследствие отравления (медикаментами, алкоголем, промышленными растворителями и.др.).
В зависимости от провокационного фактора, полинейропатия проявляется множеством форм:
- токсической, грибковой и диабетической;
- воспалительной, травматической или аллергической;
- дифтерийной, вегетативной, либо сывороточной.
Необходимо отметить, что диабетическая полинейропатия, как осложнение СД, встречается намного чаще иных форм заболевания.
Наиболее характерная симптоматика болезни обусловлена периферическими расстройствами в конечностях (верхних и нижних). При этом, нейронное поражение может локализоваться, только в руках, или только в ногах, либо проявляться обширным поражением всех нервных тканей конечностей одновременно.
Симптомы полинейропатии верхних конечностей достаточно характерны — по генезису развития данный вид патологии может быть следствием аксонального и демиелинизирующего поражения.
В каком-либо одном виде нарушений проявляется редко, чаще наблюдаются вариации нескольких видов симптоматики, проявляясь:
- Болевым синдромом ветвей срединного, локтевого либо лучевого нерва, по протяженности его локализации. Нередко боль восходит от отдаленных дистальных отделов – начинаясь болевым синдромом от кистей и ладоней рук, постепенно восходя к запястью в зону предплечья и плеча. Поражение нейронов провоцирует мышечные патологии, которые им иннервируются.
- Развитием мышечной слабости, их судорожных сокращений, либо перерождение мышечных волокон, с уменьшением массы мышечных тканей либо их омертвления.
- Мышечной слабостью способствующей нарушению мелкой моторики пальцев, приводящей к проблемам, связанных с выполнением привычных физических нагрузок.
- Дистрофией мышц, способной проявиться их укорачиванием и снижением растяжимости, что проявляется нарушением разгибательных функций в определенных отделах конечности.
- Онемением кожи на руках, ощущением «ползающих мурашек», либо полной потери какой-либо чувствительности.
- Облысением рук и нарушением функций гидроза (потоотделения).
Симптоматика полинейропатии нижних конечностей обусловлена влиянием СД, алкогольной интоксикацией, витаминным недостатком («В1» и «В12»), болезнями крови, инфекциями и иным патологическим генезисом.
В основном, данная ПНП относится к проявлениям аксональных форм заболевания. В зависимости от тенденции клинического течения, симптоматика различных форм этой патологии может быть острой, подострой, хронической и рецидивирующей формой проявления.
Симптомы острой формы развиваются в течение 2-х, 4-х суток. Через пару недель симптоматика нарастает, переходя в стадию подострого течения.
Продолжительный, прогрессирующий характер течения болезни обусловлен развитием хронической патологии. Рецидивирующий характер болезни проявляется серьезными дисфункциями в нижних конечностях.
- Начальные признаки проявляются потерей кожной чувствительности на стопах ног. Пациенты могут не ощущать боли от небольших ссадин и ран, образованных неудобной обувью.
- По нервному ходу ощущаются «мурашки» и онемение.
- По мере развития процесса – потеря чувствительности кожного покрова отмечается на всей поверхности ног.
- Отмечаются симптомы мышечных нарушений, проявляющихся развитием признаков контрактуры мелких подошвенных мышц и снижение мышечной силы в крупной мускулатуре.
- Функциональные патологии в крупной мускулатуре, провоцирует кардинальное снижение физических сил пациента, обусловленное неспособностью ног выдерживать вес самого пациента.
- На коже ног исчезает «растительность», нарушается гидроз, возникают боли в самых различных зонах конечностей.
Помимо этих симптомов, может изменяться цвет кожи на ногах, появляться отечность в дистальных зонах и меняться температура ног. При алкогольной полинейропатии вышеописанная симптоматика может нарастать в течение недель и месяцев, продолжаться многие годы. До тех пор, пока не прекратиться употребление алкоголя, с заболеванием не справиться.
Хотя признаки ПНП верхних конечностей немного отличаются от симптомов полинейропатии нижних конечностей, лечение патологии идентично. И чем раньше оно будет начато, тем оно будет результативней.
Лечение полинейропатии верхних и нижних конечностей комплексное, сложное и длительное. Основной фактор – восстановление нарушенных функций пораженных нейронов и устранение причинного фактора.
К примеру, при терапии полинейропатии диабетической, необходимо нормализовать уровень сахара в крови, при алкогольной и токсической ПНП – устранить повреждающее влияние, при инфекционной патологии – вылечить фоновую инфекцию.
Применяемые препараты лечения ПНП обусловлены различным механизмом влияния на устранение патологии.
- Для стимуляции восстановительных процессов в нейронах и уменьшения болевого синдрома назначаются препараты на основе альфалиполиевой кислоты – «Тиогамма» или «Берлитиона» и препараты витаминной группы – «Комбилипена», «Мильгамма», «Комплигамма» и «Нейробиона».
- Коррекция болевого синдрома в конечностях, при данном заболевании, обычными анальгетиками, противовоспалительными и нестероидными препаратами не дает положительных результатов. Для его купирования применяют антиконвульсанты, тормозящие распространение болевых импульсов от поврежденных нейронов – «Прегабалин», «Финлепсин» или «Габапентин».
- Антидепрессанты, тормозящие болевые импульсы – «Амитриптилин», «Дулоксетин» или «Венлафаксин».
- Местные анестетики, в виде мази, пластин или геля с основой лидокаина, крем и перцовые пластыри, содержащие «Капсаицин». Во избежание ожогов, за полчаса до крепления перцового пластыря, место крепления предварительно смазывают кремом с основой лидокаина.
- При выраженной, длительной болевой симптоматики хорошо помогает действие опиоидного анальгетика «Трамадола». Очень эффективно комбинированное средство «Золдиар» — сочетание «Трамадола» с «Парацетамолом».
- Для снижения повышенного мышечного тонуса применяют препарат наркотического свойства – «Баклофен» и его аналоги в строго расписанных дозировках и определенным курсом лечения.
Общая симптоматика
Разнообразие причин развития нейропатий является причиной широкого спектра их клинических проявлений, которые зависят от типа поражения нервов:
- заболевание, как правило, дебютирует с поражения стоп и распространяется в восходящем направлении. Некоторые виды нейропатий начинаются со слабости правого и левого отделов рук (свинцовая, дифтерийная);
- для полинейропатии характерна симметричность патологического процесса, для мононейропатии – одностороннее поражение;
- положительные сенсорные симптомы (ощущение жжения, ползанья мурашек): возникают первоочередно на кончиках пальцев стоп;
- отрицательные сенсорные симптомы (снижение различных видов чувствительности): присоединяются на 2-м этапе и распространяются в головном направлении;
- болевой синдром: зависит от скорости процесса и носит тупой характер. Наиболее выраженная боль характерна для алкогольной, васкулитной, диабетической полинейропатий;
- двигательные расстройства: рутинно начинаются со стопы с постепенным вовлечением рук и развитием вялого тетрапареза. При легкой и умеренной степени тяжести он может ограничиться только ногами, в тяжелых случаях заболевание затрагивает мышцы шеи и туловища. В большей степени поражаются отводящие мышцы и разгибатели;
- нарушение рефлексов вплоть до арефлексии;
- мышечная гипотрофия: первоначально развивается в мышцах кистей и голеней одновременно с двигательными нарушениями. Наиболее ярко проявляется через 3-4 месяца, через несколько лет происходит необратимая гибель мышечных клеток;
- вегетативная дисфункция: нарушение потоотделения, повышение артериального давление, увеличение частоты сердечных сокращений;
- трофические нарушения: обеднение волосяного покрова, деформация ногтевых пластинок, истончение кожи.
По скорости развития нейропатии могут протекать в острой (до 1 недели), подострой (до 2-х месяцев) и хронической (свыше 2-х месяцев) форме.
Что такое полинейропатия верхних и нижних конечностей?
Ключевая особенность данного заболевания – это дегенеративное нарушение чувствительности, а также вегетососудистое расстройство, связанное по большей части с нарушениями в работе нейронной системы.
Проявляется чаще всего в дистальных отделах нижних конечностей, но с течением времени может приобретать множественную форму, то есть, поражая мускулатуру практически всего организма. Из-за чего возникает данное заболевание, какие ему предшествуют симптомы? А главное – поддается ли оно лечению и какая терапия является самой эффективной?
Полинейропатия – это не отдельное заболевание, а следственный симптом, развивающийся на фоне комплексных метаболических, аллергических, интоксикационных процессов в организме человека.
Врачи считают, что основными провоцирующими факторами заболевания являются интоксикация (к примеру, проживание в регионе с неблагоприятной экологической обстановкой), сахарный диабет, хронический дефицит питательных веществ.
Именно поэтому принято считать, что полинейропатия верхних и нижних конечностей – это «социальная» болезнь, преимущественно встречающаяся у тех, кто не может себе позволит сбалансированного питания или полноценного медицинского обследования.
Сам же термин «полинейропатия» применяется для описания множественного повреждения чувствительности нервных волокон. Тем не менее, данная болезнь изначально чаще всего проявляется в нижних конечностях, что связано с протяжностью здешних нервных волокон. По факту, полинейропатия сказывается на работе всей нейронной системы, но изначально это хорошо заметно именно в ногах.
При этом принято выделять несколько разновидностей полинейропатии:
- аксональная – это когда выраженное поражение затрагивает только один нерв;
- дистальная – это когда нервы поражаются симметрично, то есть, сразу в обоих конечностях.
Все это – не раздельные виды, а характер протекания болезни у отдельно взятого пациента.
Вполне возможно, что изначально аксональная нейропатия впоследствии трансформируется в дистальную (или наоборот, если изначально проводилась какая-либо терапия).
Довольно часто у больного также возникает миелинопатия – комплексное прогрессирующее поражение центральной нервной системы. Это своего рода осложненная стадия нейропатии.
Согласно указания врачей, самыми распространенными причинами полинейропатии являются:
- сахарный диабет в 3 или 4 стадии (когда больному назначают инъекции инсулина, так как консервативная терапия не приносит должного эффекта);
- дефицит витаминов и питательных веществ (на протяжении длительного периода времени);
- нарушения в работе сердечно-сосудистой системы, что снижает скорость кровотока;
- химиотерапия или лучевая терапия;
- употребление наркотиков, хронический алкоголизм (крайне негативно сказываются на печени, которая также является важным органом в обеспечении нормального кровотока);
- аутоиммунные болезни разной этиологии;
- хроническая интоксикация;
- генетические и идиопатические (невыясненная этиология) факторы;
- заражение некоторыми видами инфекции (вирусной, бактериальной и грибковой).
Практически в 75% случаев точную первичную причину заболевания установить не получается. В таком случае больному в карту записывают «полинейропатия идиопатической этиологии». В таком случае назначается комплексная поддерживаются терапия. Если же причина установлена, то лечение начинают с её устранения.
Полифринит (нередко так называют полинейропатию) в большинстве случаев начинается со следующих симптомов:
- снижение сенсорной чувствительности ног или верхних конечностей (именно в кончиках пальцев);
- вегетативно сосудистые расстройства нижних конечностей на фоне нарушений в работе центральной нервной системы;
- мышечная дистрофия (преимущественно нижних конечностей);
- дегенерация костной ткани (комплексная, затрагивает весь организм);
- подергивание мышц или их самопроизвольные сокращения;
- частые мышечные спазмы;
- локальная анемия (на поздних стадиях болезни);
- частая боль в ногах, руках (невыясненной этиологии, обостряется как мигрень, то есть, специфическая сосудистая реакция).
По факту, набор выраженных симптомов у каждого больного будет существенно различаться. Но ключевой фактор одинаковый – это деструктивное разрушение нервных волокон, которое с течением времени затронет также работу головного мозга.
Сам же больной к врачу чаще всего обращается со следующими жалобами:
- жгучая боль в нижних и верхних конечностях;
- кожная аллодиния (боль при минимальном раздражении или прикосновении);
- нарушение равновесия и координации без видимых на то причин;
- снижение рефлексов;
- невозможность контролировать движение пальцев;
- атрофия двигательных мышц.
Ключевой момент – все эти симптомы обостряются с течением времени и остановить прогресс практически невозможно.
Первичная диагностика включает в себя:
- общий анализ крови;
- составление метаболического профиля;
- определение уровня витамина В12 и тиреотропного гормона;
- изучение уровня глюкозы в крови натощак и в иных ситуациях (если есть подозрение на сахарный диабет);
- комплексная диагностика сердечно-сосудистой системы (в состоянии покоя и при физических нагрузках);
- определение скорости оседания эритроцитов в крови;
- тест вибрационных ощущений.
Только после проведения всех вышеуказанных обследований врач готов будет установить окончательный диагноз, а также назначит оптимальную терапию. Обследованием и лечением пациентов с полинейропатией занимается невропатолог.
Врачи преимущественно назначают пациентам физиотерапевтические процедуры, направленные на восстановление периферической чувствительности нервных волокон. Хорошо себя в этом плане проявило иглоукалывание, лечебная физкультура, терапевтический мануальный массаж.
Вместе с этим больному рекомендуют пересмотреть свой пищевой рацион, чтобы сбалансировать наличие питательных микроэлементов в организме. Рекомендуемый рацион составляет диетолог на основе показаний невропатолога. Если же и это не приносит положительный результат, то назначается медикаментозная терапия.
В большинстве случаев больному назначают препараты следующих типов:
- антиконвульсанты (также препятствуют мышечным спазмам);
- антидепрессанты (нормальное психоэмоциональное состояние существенно затормаживает обострение болезни);
- калий, витамин С, витамины В и D-группы;
- препараты, подавляющие активность иммунных процессов (при наличии аутоиммунного заболевания);
- глюкокортикостероиды (препятствуют активной реакции организма на снижение чувствительности, что нередко усиливает болевой эффект);
- анальгетики (для устранения болевого синдрома);
- препараты, которые усиливают нейронную проводимость (в большинстве случаев – Прозерин или медикаменты на его основе).
Оптимальный набор медикаментов для каждого пациента определяется в индивидуальном порядке лечащим врачом.
Но по факту, все вышеуказанные варианты терапии – это поддерживающее лечение, которое полностью не устранит первичную причину, но существенно затормозит обострение полинейропатии верхних и нижних конечностей.
При этом также учитывается возраст пациента (у пожилых лечение проходит тяжелее), его клиническая картина (полинейропатия, обусловленная генетическим фактором, практически не поддается лечению). Самое сложное – это установить первоначальную причину возникновения болезни.
И полностью остановить её развитие можно лишь удалив этот самый обостряющий фактор.
Вместе с этим нарушается координация, чувствительность и подвижность мышц.
Четкого алгоритма лечения полинейропатии на сегодняшний день нет – врачи используют комплексную терапию, направленную на нормализацию баланса питательных веществ в организме и улучшение проводимости нервных волокон.
Основу диагностики составляет врачебный осмотр. Симптомы и лечение полинейропатии определяет только невролог. Однако, ввиду частой вторичности этой болезни возникает необходимость в привлечении врачей других специальностей: инфекциониста, эндокринолога, ревматолога и т.д.
Невролог производит подробный сбор жалоб, анамнеза заболевания и выполняет врачебный осмотр. На первом этапе это позволяет классифицировать миелинопатии и аксонопатии и провести дальнейший прицельный диагностический поиск, задействуя весь набор инструментальных методов диагностики.
Общая оценка состояния здоровья производится стандартными исследованиями, которые могут идентифицировать причину возникновения нейропатии:
- общеклинические анализы мочи и крови;
- биохимический анализ крови;
- рентгенологическое исследование органов грудной клетки;
- маркеры инфекционных заболеваний.
Перед тем, как лечить, может возникнуть необходимость в дополнительном обследовании с использованием специальных методов диагностики: гастроскопии, УЗИ брюшной полости, МРТ различных органов, определении гормонов щитовидной железы.
Важнейшее место занимает электронейромиография (ЭНМГ) – функциональное исследование, во время которого происходит искусственная стимуляция электрическим током нервного импульса и последующая регистрация мышечной реакции. Она позволяет определить уровень нарушения, степень распространенности процесса и др.
Важно! При демиелинизирующих заболеваниях регистрируется выраженное снижение скорости проведения нервного импульса. Для аксонопатий характерно снижение числа мышечных волокон, стимулируемых определенным нервом, в то время как скорость передачи импульса остается в пределах нормы.
В трудных клинических ситуациях особую ценность имеет биопсия поверхностно расположенных нервных стволов.
Особенности патологий
Одно из наиболее распространенных осложнений сахарного диабета, которое возникает в результате токсического действия избытка глюкозы. В зависимости от преимущественного поражения нервных стволов диабетическая нейропатия проявляется моторными, сенсорными, вегетативными нарушениями и их комбинацией. Характеризуется прогрессирующим течением и неблагоприятным прогнозом.
Токсическая
За исключением алкогольной, к ней относят мышьяковую и свинцовую нейропатии.
Свинцовая нейропатия (плюмбизм) характеризуется аксональным поражением мышц верхних конечностей с развитием парезов и нарушением глубоких рефлексов. Чувствительность и вегетативная иннервация, как правило, не страдают. Диагностический признак – повышение концентрации свинца в моче и плазме. Лечение длительное, с использованием комплексообразующих соединений (пеницилламин), которые связывают атомы свинца. После терапии часто сохраняются остаточные явления.
В настоящий момент свинцовая нейропатия – исключительная редкость. К группам риска относятся паяльщики, плавильщики свинца, гальванисты.
При мышьяковой нейропатии (в результате профессиональной деятельности в растениеводстве, промышленности) на первый план выходит болевой синдром и позитивная сенсорная симптоматика. Затем присоединяется слабость мышц нижних конечностей, трофические нарушения (дерматит), анемия. Диагноз основывается на обнаружении мышьяка в биологических жидкостях и производных кожи (волосы). Лечение проводится аналогичному таковому при свинцовой нейропатии.
Справка. Сходная клиническая симптоматика наблюдается при отравлении другими тяжелыми металлами: таллием, ртутью.
Посттравматическая
Возникает при остром воздействии травмирующего агента, которое в зависимости от продолжительности и интенсивности может приводить к следующим нарушениям:
- легкой степени нейропатии: временная патология при сдавлении нервных волокон и сосудов микроциркуляторного русла без нарушения структуры нерва. Характеризуется незначительными двигательными и чувствительными расстройствами. Купируется самостоятельно и в полном объеме за короткий промежуток времени;
- средней степени нейропатии: повреждение целостности нервного волокна с сохранением его миелиновой оболочки (при сдавливании). Проявляется комбинированной моторной, трофической и чувствительной симптоматикой. Процесс восстановления длительный. Показана медикаментозная терапия;
- тяжелой степени нейропатии: полное разрушение нервного волокна с его оболочкой (при разрыве). Для таких полинейропатий характерны глубокие нарушения или потеря всех видов сенсорных, вегетативных и моторных функций. Единственно возможный способ лечения – хирургическое вмешательство, которое не дает стопроцентной гарантии восстановления.
Ишемическая
Основной причинойишемической нейропатииявляется атеросклеротическое поражение артерий различных бассейнов. Оно приводит к образованию бляшек и уменьшению притока крови в сосудах, питающих нервные стволы. Подобное нарушение иннервации наиболее часто встречается в артериях нижних конечностей, глаза, почек и т.д.
Периферическая
Проявляется поражением кистей и стоп по типу «носков и перчаток», изредка распространяется в восходящем направлении. Пациента беспокоят чувство жжения, онемения, беганья мурашек. Затем присоединяется болевой синдром. На финальном этапе появляются моторные и трофические нарушения.
Лечение основано на определении причинного фактора. При сахарном диабете необходима сахароснижающая терапия, при алкогольной периферической нейропатии – исключение приема спиртосодержащих жидкостей и т.д. Общими принципами является применение анальгетиков, нейропротекторных препаратов, витаминотерапия, физиопроцедуры, акупунктура.
Алкогольная
Вызывается непосредственным и косвенным токсическим повреждением нервных волокон этиловым спиртом и продукта его метаболизма. Относится к аксонопатиям, для нее характерно симметричное поражение с нарушением двигательной и сенсорной иннервации. Наиболее типичны жалобы на боли в ногах, которые усиливаются при прикосновении, ощущение покалывания и онемения, потливость стоп, кожные изменения.
Внимание! Обязательным условием успешного лечения алкогольной полинейропатии является полный отказ от алкоголя.
Сенсорная
Ведущим симптомом этого вида нейропатии является ассиметричное нарушение чувствительности, которое может проявляться позитивной и негативной сенсорной симптоматикой. Негативная проявляется в виде дефекта или полной утраты различных видов чувствительности. Позитивные симптомы характеризуются ощущением ползанья мурашек, жжения. Выделяют 3 вида сенсорной нейропатии:
- гиперальгезическая: в симптоматике преобладает болевой синдром с различными нарушениями поверхностной (болевой, температурной) чувствительности;
- атактическая: характеризуется патологией глубокой чувствительности (мышечно-суставной) и проявляется координаторными нарушениями, шаткостью походки, неустойчивым поддержанием позы;
- смешанная.
При сенсорной нейропатии у детей и взрослых парадоксально может сочетаться резко-выраженное снижение болевых ощущений и высокоинтенсивный болевой синдром.
В качестве симптоматического лечения применяют обезболивающие препараты, нейропротекторы, витамины. В тяжелых случаях возможно использование глюкокортикостероидов, цитостатиков, иммунотерапии и т.д.
Туннельная
Большое число периферических нервов располагается в туннелях – анатомических каналах, которые ограничены связками, мышцами, костями.
При сужении этих каналов запускается ишемический и травматический факторы нейропатии. Симптоматика заключается в нарушении чувствительной и двигательной иннервации в области крупных суставов (чаще лучезапястного и локтевого). Радикальный способ лечения – хирургическое вмешательство.
Компрессионная
По своей природе сходна с туннельной нейропатией. Ее особенностью является то, что сдавление нервного волокна осуществляется не в костных каналах, а в результате давления опухоли, кровотечения, отека. Для компрессионной нейропатии характерна ассиметричность поражения, болевой синдром, снижение чувствительности, патология двигательной и вегетативной иннервации. В тяжелых случаях развивается мышечная атрофия. Лечение направлено на устранение сдавливающего агента, часто – оперативным путем.
Представляет собой заболевание неизвестной этиологии аутоиммунного характера, значительная роль в развитии которого отводится наследственным факторам. Дебютирует в любом возрасте, прогрессирует постепенно.
В начале заболевания пациента беспокоят парестезии в кистях или стопах, слабость мышц конечностей, нарушение произвольной координации движений. Затем присоединяется явления пареза, угасания рефлексов и нарушения чувствительности. Болевой синдром и патология вегетативной иннервации не характерны.
Для справки. Диагноз основывается на клинической картине, электрофизиологических данных, исследовании спинномозговой жидкости, МРТ. В лечении используют гормональные препараты (дексаметазон, преднизолон), цитостатики, иммуноглобулин, плазмаферез. Прогноз обнадеживающий.
Характерные признаки при различных локализациях
Обусловлена компрессий нервного ствола в области плечевого сустава. Больного беспокоит боль по задней поверхности плеча, нарушение двигательной функции дельтовидной мышцы, которая затем подвергается гипотрофии. Негативная сенсорная симптоматика представлена снижением болевой чувствительности в верхней части плеча. Пальпация в области подмышечной впадины и вращение в плечевом суставе могут спровоцировать болевой приступ.
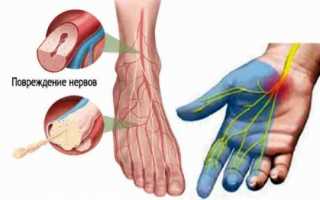
Срединного
Срединный нерв подвергается сдавлению в области лучезапястного сустава или нижней части плеча.
В первом случае развивается синдром карпального канала, который характеризуется онемением 1-3 пальцев, болью в кисти или предплечье. Парестезии беспокоят пациента большей частью в ночное время. При прогрессировании болезни возникает слабость, двигательные нарушения и атрофия мышц большого пальца.
Синдром карпального канала – одна из самых распространенных патологий периферической нервной системы.
При компрессии нерва в области плеча наблюдается пронаторный синдром. Основным проявлением является боль по сгибательной поверхности предплечья, которая усиливается при движении.
Лучевого
Как правило, является итогом сдавления лучевого нерва в нижней трети плеча при травмах или чрезмерной физической нагрузке. Клиническая картина складывается из следующих симптомов:
- двигательные дефекты: невозможность разогнуть пальцы и саму кисть («висячая кисть»);
- нарушение чувствительности тыльной поверхности предплечья, реже – кисти.
При поражении отдельных ветвей лучевого нерва возможно изолированные сенсорные нарушения, болевой синдром, умеренные моторные расстройства.
Локтевого
Возникает при компрессии нерва в области локтевого или лучезапястного сустава. Причиной этого может быть хроническая травматизация, вывихи, длительное вынужденное положение. Первыми признаками являются боль, жжение по внутренней поверхности предплечья и кисти. Затем нарушаются движения 4-5 пальцев, появляется атрофия мышц кисти («когтистая кисть»).
Седалищного
Вызвана компрессия нерва грушевидной мышцей и связками. Типичными жалобами пациента являются жжение, покалывание в области стопы и голени.
Важно! У некоторых больных возникают моторные и сенсорные нарушения соответствующей зоны. При объективном осмотре врач обнаруживает снижение ахиллова рефлекса.
Большеберцового
Причиной является компрессия нерва в области внутренней лодыжки при травмах, отеке, гематоме и т.д. В симптоматике преобладает боль в области пальцев и подошвы, которая чаще возникает в ночное время и при ходьбе. Иногда она может распространяться вплоть до ягодичной области. Наблюдается мышечная слабость пальцев. Важный диагностический критерий – усиление болезненности при пальпации в области внутренней лодыжки.
Малоберцового
Компрессия нервного волокна происходит в области голеностопа. Ее причины типичны для туннельных нейропатий: острое повреждение, хроническая травматизация, повторяющиеся стереотипные движения.
У больного наблюдается потеря болевой чувствительности, парестезии в области наружной поверхности голени, стопы и 1-4 пальцев. Страдает функция мышц, разгибающих стопу и пальцы, позднее они подвергаются атрофии.
Верхних конечностей
Представляет собой комплексную патологию, которая состоит из поражения подмышечного, надлопаточного, срединного, локтевого и лучевого нервов преимущественно компрессионного происхождения.
Наиболее часто встречается у людей трудоспособного возраста.
Симптоматика состоит из комбинаций сенсорных и моторных нарушений разной степени выраженности в зависимости от пораженного нерва.
Реже нарушения чувствительной и двигательной иннервации протекают изолированно.
Специфическим признаком различных нейропатий верхних или нижних конечностей является симптом Тинеля, т.е. провоцирование боли и появление парестезий при пальпации поврежденного нерва.
Нижних конечностей
Возникает при поражении запирательного, бедренного, латерального кожного, седалищного и других нервов нижних конечностей. Проявляется двигательными, чувствительными, вегетативными нарушениями.
Внимание! Вышеперечисленные поражения относятся к туннельным нейропатиям. Их лечение основано на применении обезболивающих препаратов и местных инъекциях кортикостероидов. При неэффективности подобной терапии выполняют хирургическое вмешательство.
Тяжелая патология, при которой поражаются не только нижние конечности, но и органы малого таза, брюшной полости. Для нее характерно:
- односторонняя слабость и атрофия мышц нижних конечностей и таза;
- боли в поясничной области с распространением на ягодицы, ногу;
- снижение или утрата коленного и ахиллова рефлексов;
- нарушение чувствительности.
При травматическом происхождении заболевания показано оперативное лечение. В других случаях применяют медикаментозную терапию, ЛФК, физиопроцедуры.
Лицевого нерва
Наиболее распространенное поражение черепных нервов, которому подвержены люди всех возрастов. Часто установить точную причину нейропатии лицевого нерва невозможно. Определенная роль отводится инфекциям (герпес, грипп), аутоиммунным нарушениям, онкологическим новообразованиям, травмам.
Ведущим проявлением являются двигательные расстройства мимической мускулатуры. На больной стороне пациент не может зажмурить глаз, надуть щеку, поднять угол рта, полностью сомкнуть веки.
Лицо теряет симметричность. Выраженность симптомов колеблется от пареза до полного паралича. Отмечается нарушение рефлексов, появляются проблемы с артикуляцией и приемом пищи. Возможны слезотечение и нарушение вкусовой чувствительности языка. Болевой синдром легкой или умеренной степени. Сенсорные расстройства не характерны.
Лечение нейропатии лицевого нерва должно осуществляться в короткие сроки во избежание развития стойкого косметического дефекта. Препаратами первой линии являются кортикостероиды в сочетании с дезинтоксикационной и сосудистой терапией. При предположительной вирусной природе назначают противовирусные препараты.
Частые вопросы
Какие симптомы могут возникать при полинейропатии при остеохондрозе позвоночника?
При полинейропатии при остеохондрозе позвоночника могут возникать различные симптомы, такие как онемение, покалывание, слабость и боли в различных частях тела, включая руки, ноги и туловище.
Какие другие проявления могут сопровождать полинейропатию при остеохондрозе позвоночника?
Помимо симптомов, связанных с нервными окончаниями, полинейропатия при остеохондрозе позвоночника также может проявляться нарушением чувствительности, координации движений и функций внутренних органов.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для точного диагноза и назначения лечения. Симптомы полинейропатии при остеохондрозе могут быть схожи с другими заболеваниями, поэтому важно получить профессиональную консультацию.
СОВЕТ №2
Следите за изменениями в чувствительности, возникающими болями, онемением или слабостью в конечностях. Эти симптомы могут указывать на развитие полинейропатии при остеохондрозе и требуют внимания специалиста.
СОВЕТ №3
При остеохондрозе позвоночника особенно важно поддерживать правильную осанку и укреплять мышцы спины. Регулярные упражнения и физическая активность могут помочь снизить риск развития полинейропатии.